Учебное пособие: Анемії (залізодефіцитна, В12-дефіцитна, фолієводефіцитна, гемолітична, гіпопластична, постгеморагічна)
ХАРКІВСЬКИЙ
НАЦІОНАЛЬНИЙ МЕДИЧНИЙ УНІВЕРСИТЕТ
КАФЕДРА
ВНУТРІШНЬОЇ МЕДИЦИНИ №3
МЕТОДИЧНІ
РЕКОМЕНДАЦІЇ ДЛЯ СТУДЕНТІВ
«Анемії
(залізодефіцитна, В12-дефіцитна, фолієводефіцитна, гемолітична,
гіпопластична, постгеморагічна)»
Харків 2008
Змістовий модуль 4: «Основи діагностики,
лікування та профілактики основних хвороб крові та кровотворних органів»
Практичне
заняття № 26
«Анемії
(залізодефіцитна, В12-дефіцитна, фолієводефіцитна, гемолітична,
гіпопластична, постгеморагічна)»
Актуальність
Анемія є
поширеним патологічним станом, а частота, з якою вона зустрічається в популяції
значно варіює в залежності від віку, статі, належності до певної етнічної групи
та супутніх захворювань. Поширеність анемії серед дітей складає 6-9%, але поступово
зростає відповідно до збільшення віку і складає у дорослих осіб до 65 років - 11
% та у осіб у віці 85 років і більше - близько 20%.
У жінок анемія
зустрічається частіше, ніж у чоловіків. Близько 12% жінок у репродуктивному
віці (17-49 років) хворіють на анемію, в той час як серед чоловіків
відповідного віку анемія складає лише 2%.
За даними
американських дослідників відомо, що серед чорношкірого населення анемія
зустрічається у майже у 3 рази частіше (27%), ніж у представників білої раси
(9%).
Супутні
захворювання значно підвищують ризик виникнення анемії. В першу чергу, це
стосується осіб з онкологічними захворюваннями, що отримують хіміотерапію. При
цьому, частота виникнення анемії залежить від типу пухлини та мієлосупресивних
властивостей режиму хіміотерапії. Зокрема, у пацієнтів, які отримують
хіміотерапію з приводу лімфоми, виразна анемія зустрічається у 75% випадків, а
у пацієнтів, що отримують хіміотерапію з приводу раку молочних заліз - лише у 10%
випадків. Слід додати, що у 60% осіб з хронічними захворюваннями нирок
розвивається анемія.
У зв’язку зі
значною поширеністю, тривалістю перебігу, а також з суттєвими витратами на
лікування анемія вважається актуальною медико-соціальною проблемою.
Навчальні
цілі:
Ø
Дати
визначення синдрому анемії та окремим формам анемій (залізодефіцитна, В12-дефіцитна,
фолієводефіцитна, гемолітична, гіпопластична, постгеморагічна)
Ø
ознайомитись
з етіологією та патогенезом різних клінічних форм анемій;
Ø
ознайомитись
з сучасними класифікаціями анемій;
Ø
навчитись
розпізнавати основні симптоми та синдроми анемій;
Ø
ознайомитись
з методами дослідження, які застосовуються для діагностики анемій; показаннями
та протипоказаннями щодо їх проведення; методиками їх виконання; діагностичною
цінністю кожного з них;
Ø
навчитись
самостійно трактувати результати проведених досліджень;
Ø
навчитись
розпізнавати окремі типи анемій;
Ø
навчитись
призначати лікування при анеміях.
Що повинен
знати студент?
Ø
основні
етіологічні фактори та патогенетичні механізми розвитку анемій
Ø
основні
клінічні синдроми при анеміях;
Ø
скарги та
дані фізикального обстеження при анеміях;
Ø
методи
фізикального обстеження хворих на анемію;
Ø
діагностичне
значення визначення гематокриту, клінічного аналізу крові та мієлограми
Ø
діагностичне
значення результатів визначення феррітину, заліза, вітаміну В12, фолієвої
кислоти;
Ø
визначення
залізозв’язуючих властивостей крові;
Ø
десфераловий
тест, методика проведення та клінічна оцінка результатів;
Ø
тест
Кумбса, методика проведення та клінічна оцінка результатів;
Ø
тест
Хема, методика проведення та клінічна оцінка результатів;
Ø
діагностичне
значення стернальної пункції при анеміях, показання, протипоказання;
Ø
перелік
додаткових інструментальних досліджень, які застосовуються для визначення
джерела крововтрати та здійснення диференційної діагностики;
Ø
ускладнення
при анеміях;
Ø
особливості
ведення хворих на анемію;
Ø
особливості
лікування анемій (корекція способу життя, лікувальне харчування, медикаментозна
терапія, гемотрансфузіонна терапія);
Ø
профілактичні
заходи для запобігання виникнення анемій.
Що студент
повинен вміти?
o
виділяти
основні клінічні синдроми при анеміях;
o
визначати
програму обстеження хворих на анемію;
o
інтерпретувати
результати лабораторних досліджень;
o
проводити
диференціальну діагностику захворювань, що супроводжуються синдромом анемії;
o
призначати
лікування хворим на анемію;
o
оцінювати
прогноз у хворих на анемію.
Перелік
практичних навичок, які студент повинен засвоїти:
o
огляд
шкіри, дериватів шкіри, видимих слизових оболонок;
o
пальпація
пульсу;
o
визначення
артеріального тиску;
o
пальпація
прекордіальної ділянки;
o
визначення
меж відносної та абсолютної тупості серця;
o
аускультація
серця;
o
огляд
живота;
o
поверхнева
пальпація живота;
o
глибока
методична ковзна пальпація органів черевної порожнини за Образцовим-Стражеском;
o
перкусія і
пальпація печінки та селезінки.
Зміст теми.
Анемія – це
клініко-гематологічний синдром, який характеризується зниженням вмісту
гемоглобіну та еритроцитів в одиниці об’єму крові, що призводить до розвитку
кисневого голодування тканин.
Анемія
діагностується при зниженні в крові рівня гемоглобіну менш ніж 130 г/л та
кількості еритроцитів менш ніж 4×1012/л у чоловіків та
відповідно менш ніж 120 г/л та 3,5×1012/л у жінок. Маючи
загальні риси, анемії водночас представляють собою гетерогенну групу
захворювань, для яких характерні власні етіологія, патогенез, особливості
клінічної картини, діагностичні критерії та методи лікування. У межах даної
теми розглядаються основні клінічні форми анемій: залізодефіцитна, В12-дефіцитна,
фолієводефіцитна, гемолітична, гіпопластична, постгеморагічна.
Важливе значення
для формування клінічного мислення має патогенетична класифікація анемій:
I. Анемії
внаслідок крововтрати (постгеморагічні).
1.
Гостра
постгеморагічна анемія.
2.
Хронічна
постгеморагічна анемія.
II. Анемії
внаслідок порушення утворення еритроцитів та гемоглобіну.
3.
Залізодефіцитна
анемія.
4.
Залізоперерозподільна
анемія.
5.
Залізонасичена
анемія.
6.
Мегалобластні
анемії, що пов’язані з порушенням синтезу ДНК.
6.1. В12-
и фолієводефіцитні анемії.
6.2.
Мегалобластні анемії, що зумовлені спадковим дефіцитом ферментів, які приймають
участь у синтезі ДНК.
6.3. В12-ахрестична
анемія
7.
Гіпопроліферативні анемії.
8. Анемії, що
пов’язані з кістковомозковою недостатністю.
8.1.
Гіпопластична (апластична) анемія.
8.2. Рефрактерна
анемія при мієлодиспластичному синдромі.
9. Метапластичні
анемії.
9.1. Анемія при
гемобластозах.
9.2. Анемія при
метастазах раку в кістковий мозок.
10. Дизеритропоетичні
анамії.
III. Анемії
внаслідок посиленого кроворуйнування.
11. Спадкові
анемії.
11.1. Пов’язані з
порушенням структури мембрани еритроцитів (мікросфероцитарна анемія
Міньковського-Шаффара, овалоцитоз, акантоцитоз).
11.2. Пов’язані з
дефіцитом ферментів в еритроцитах.
11.3. Пов’язані з
порушенням синтезу гемоглобіну (серповидно-клітинна анемія, гемоглобінози,
таласемія).
12. Набуті
анемії.
12.1. Аутоімунна
анемія.
12.2.
Пароксизмальна нічна гемоглобінурія (хвороба Маркіафави-Мікелі).
12.3. Лікарська
анемія.
12.4. Травматична
і мікроангіопатична анемії.
12.5. Анемії
внаслідок отруєння гемолітичною отрутою та бактеріальними токсинами.
V. Анемії
змішані.
Під час
діагностичного пошуку доцільне визначення характеру анемії відповідно до
морфології еритроцитів, колірного показнику, а також здатності кісткового мозку
до компенсації анемії.
Морфологічна
класифікація анемій:
I. Макроцитарна анемія (MCV*>100
мкм3 (фл**), діаметр еритроцитів > 8 мкм).
До цього типу
анемій відносяться анемії при дефіциті вітаміну В12, дефіциті
фолієвої кислоти та пароксизмальна нічна гемоглобінурія.
II. Мікроцитарна анемія
(MCV<80 мкм3 (фл), діаметр еритроцитів < 6,5 мкм).
До цього типу
анемій відносяться залізодефіцитна анемія, таласемія, мікросфероцитарна анемія
Міньковського-Шафара.
III. Нормоцитарна анемія (MCV 81-99 мкм3 (фл),
діаметр еритроцитів 7,2-7,5 мкм).
До цього типу
анемій відносяться гіпопластична анемія, більшість гемолітичних анемій, гостра
постгеморагічна анемія.
Примітка:
фл – фемтолитр (1
фл = 10-15л = 1 мкм3)
MCV (mean corpuscular volume) – середній об’єм еритроциту,
розраховується за формулою:
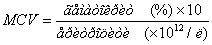
Приклад
розрахунку: гематокрит 0,3 (30%), еритроцити 3,5×1012/л
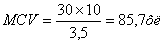
Варіанти
морфологічних змін еритроцитів:
o
Анізоцитоз
– зміна величини еритроцитів.
o
Пойкілоцитоз
– зміна форми еритроцитів.
o
Мікроцитоз
– стан, при якому в периферичній крові переважають мікроцити (еритроцити
діаметром < 6,5 мкм).
o
Мікросфероцитоз
– наявність круглих мікроцитів.
o
Шизоцитоз
– наявність дуже дрібних частинок еритроцитів (2-3 мкм).
o
Планоцити
– еритроцити зі зменшеною товщиною.
o
Анулоцити
– еритроцити, що схожі на кільце (зі значним просвітленням в центрі).
o
Овалоцити
– еритроцити, овальної форми, без просвітлення в центрі.
o
Стоматоцити
– еритроцити з лінійним просвітленням в центрі у вигляді рота.
o
Ксероцити
– еритроцити зі зменшеним об’ємом клітини.
o
Акантоцити
– еритроцити з шипами на поверхні.
Класифікація
анемій за колірним показником
I.
Анемія
гіпохромна (колірний показник <0,8)
До цього типу
анемій відносяться залізодефіцитна анемія, залізоперерозподільна анемія,
залізонасичена анемія, таласемія.
II.
Анемія
нормохромна (колірний показник 0,85-1,05).
До цього типу
анемій відносяться гіпопластична анемія, більшість гемолітичних анемій, гостра
постгеморагічна анемія та метапластичні анемії.
III.
Анемія
гіперхромна (колірний показник >1,05)
До цього типу
анемій відносяться В12-дефіцитна та фолієводефіцитна анемії.
Примітка:
Колірний показник
(КП) – величина, що відображує вміст гемоглобіну в еритроциті, розраховується
за формулою:
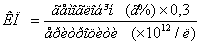 , де 1 г%=10 г/л
, де 1 г%=10 г/л
Приклад
розрахунку: гемоглобін 90 г/л, еритроцити 3,5×1012/л
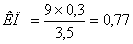
Класифікація
анемій за здатністю кісткового мозку до компенсації.
I.
Анемія
регенераторна (кількість ретикулоцитів 0,5-5%)
До цього типу
анемій відноситься залізодефіцитна анемія.
II.
Анемія
гіперрегенераторна (кількість ретикулоцитів >5%)
До цього типу
анемій відносяться гостра постгеморагічна анемія, гемолітичні анемії,
залізонасичена анемія.
III.
Анемія
гіпорегенераторна (кількість ретикулоцитів <0,5%)
До цього типу
анемій відносяться В12-дефіцитна анемія, фолієводефіцитна анемія, гіпопластична
анемія
Для статистичної
звітності та забезпечення наступності у процесі ведення хворого з анемією
використовується міжнародна класифікація хвороб (МКБ-10):
Анемії, що
пов’язані з харчуванням (D50-D53)
D50 Залізодефіцитна анемія
D51 В12-дефіцитна анемія
D52 Фолієводефіцитна анемія
D53 Інші анемії, що пов’язані
з харчуванням або фолатами
Гемолітичні
анемії (D55-D59)
D55 Анемія внаслідок ферментних порушень
D56 Таласемія
D57 Серповидно-клітинні порушення
D58 Інші спадкові гемолітичні
анемії
D59 Набута гемолітична анемія
Апластичні та
інші анемії (D60-D64)
D60 Набута чиста червоноклітинна аплазія
(еритробластопенія)
D61 Інші апластичні анемії
D63 Гостра постгеморагічна анемія
D64 Інші анемії
Загальні
відомості про еритропоез
Ø
Поява,
проліферація та визрівання клітин еритроїдного ряду відбувається під впливом
еритропоетину та мікрооточення на стовбурові клітини у червоному кістковому
мозку, а також залежить від наявності достатньої кількості заліза, кобаламіну
(вітаміну В12) та фолієвої кислоти.
Ø
Схема
еритропоезу: поліпотентна стовбурова клітина → КУО-Г та Е
(колонієутворююча одиниця гранулоцитопоезу та еритропоезу) → КУО-Е
(колонієутворююча одиниця еритропоезу) → проеритробласт →
базофильний еритробласт → поліхроматофільний еритробласт →
оксифильний еритробласт → ретикулоцит → еритроцит.
Ø
Потрапивши
з кісткового мозку до периферичної крові, ретикулоцити за одну добу
перетворюється на еритроцити. В свою чергу, еритроцити циркулюють в крові
протягом приблизно 120 днів, а потім захоплюються та руйнуються макрофагами
селезінки.
ЗАЛІЗОДЕФІЦИТНА
АНЕМІЯ
Залізодефіцитна
анемія – це
анемія, яка характеризується дефіцитом заліза в сироватці крові, кістковому
мозку та депо (селезінка, печінка).
Латентний
дефіцит заліза – це стан, який характеризується зниженням кількості заліза в депо та
зниженням транспортного заліза (феритина) при ще нормальних показниках
гемоглобіну та еритроцитів.
Залізодефіцитною
анемією та латентним дефіцитом заліза страждає 20% населення планети.
Загальні
відомості про обмін заліза.
Ø
Загальний
вміст заліза в організмі людини 4-5 г.
Ø
Залізо
міститься в багатьох продуктах харчування тваринного та рослинного походження,
але найліпше залізо всмоктується з м’яса.
Ø
Абсорбція
заліза відбувається у дванадцятипалій та проксимальних відділах худої кишки.
Ø
Добова
потреба у залізі, що надходить з їжею, приблизно 10-20 мг.
Ø
Протягом
доби в нормі адсорбується 1-2 мг заліза та стільки ж втрачається з калом,
сечею, епітелієм шкіри.
Ø
З кишечнику
до депо залізо транспортується у комплексі з білком трансферіном.
Ø
Депонування
(зберігання) заліза здійснюється у складі макромолекул феритина (водорозчинний)
та гемосидеріну (малорозчинний у воді).
Ø
Феритин
та гемосидерин накопичуються у макрофагах кісткового мозку, селезінки та
печінки.
Ø
Затрати
заліза на еритропоез складають 25 мг на добу (переважно використовується те
залізо, що звільнилося після руйнування еритроцитів в селезінці, а не те, що
потрапило до організму з їжею).
Ø
Залізо у
складі гемоглобіну (основний фонд) 75%, у складі резервного фонду (феритин та
гемосидерин) – 20%, у складі тканинного фонду (міоглобін та дихальні ферменти)
– 5%.
Етіологія
залізодефіцитної анемії.
I.
Хронічні
крововтрати
·
маткові
крововтрати (дисфункціональні маткові кровотечі, міома матки, ендометріоз,
злоякісні пухлини матки, наявність внутріматкових контрацептивів та ін.)
·
крововтрати
з травного тракту (виразки шлунка та дванадцятипалої кишки, рак шлунка, рак
тонкого або товстого кишечнику, дивертикули, поліпи, варикозне розширення вен
стравоходу, геморой та ін.)
·
крововтрати
в закриті порожнини (ендометріоз, синдром Гудспасчера)
·
кровохаркання
(туберкульоз, рак легень)
·
гематурія
(гломерулонефрит, сечокам’яна хвороба, туберкульоз, рак сечового пузиря та ін.)
·
носові
кровотечі (артеріальна гіпертензія)
·
геморагічний
діатез (крововтрати можуть бути з будь-якого джерела)
·
інвазія
анкілостомами
II.
Підвищена
потреба у залізі
·
вагітність,
пологи та лактація
·
період
статевого визрівання та зростання
·
інтенсивні
заняття спортом
·
на фоні
лікування вітаміном В12
III.
Недостатній
вихідний рівень заліза
·
у
новонароджених та дітей молодшого віку, матері яких хворіли на анемію
IV.
Недостатнє
надходження заліза з їжею
·
суворе
вегетаріанство
·
низький
рівень життя
·
анорексія
V.
Порушення
всмоктування заліза
·
Хронічні
ентерити з синдромом мальабсорбції
·
Резекція
тонкого кишечнику
·
Резекція
шлунку за методом Більрот II
VI.
Порушення
транспорту заліза
·
Спадкова
гіпотрансферінемія
·
Гіпопротеїнемія
незалежно від ґенезу (нефротичний синдром, синдром мальабсорбції, цироз
печінки, хронічний гепатит та ін.)
·
Поява антитіл
до трансферину та його рецепторів
Патогенез
залізодефіцитної анемії.
Під впливом
етіологічних факторів розвивається дефіцит заліза, який проявляється у
зменшенні запасів заліза у червоному кістковому мозку, селезінці та печінці. З
часом, знижаються концентрація заліза у сироватці крові та синтез гемоглобіну,
виникають трофічні порушення епітеліальних тканин. Наслідком цих змін є поява
клінічних проявів залізодефіцитної анемії.
Клінічна
картина залізодефіцитної анемії.
Клінічна картина
складається з анемічного (ознаки гіпоксії) та сидеропенічного (ознаки дистрофії
епітеліальної тканини) синдромів.
Анемічний
синдром
включає в себе серцево-судинний синдром, астено-вегетативний синдром, синдром
ураження шлунково-кишкового тракту.
·
Серцево-судинний
синдром: скарги – серцебиття, болі в ділянці серця, задишка при фізичному
навантаженні, об’єктивно – блідість шкіри та видимих слизових оболонок,
тахікардія, гіпотонія, тони серця приглушені, неголосний систолічний шум в усіх
аускультативних точках, можливі розширення меж відносної серцевої тупості вліво
та неспецифічні зміни ЕКГ. Іноді виявляються пастозність гомілок, стоп,
обличчя.
·
Астено-вегетативний
синдром: скарги – загальна слабість, стомлення, зниження працездатності,
сонливість, запаморочення.
·
Ураження
шлунково-кишкового тракту: скарги – зниження апетиту, відрижка, запори або
наявність кашкоподібних випорожнень, об’єктивно – ознаки атрофічного гастриту з
ахлоргидрією.
Сидеропенічний
синдром
включає в себе: трофічні зміни шкіри та її дериватів (шкіра - бліда та суха,
нігті - ламкі, іноді з ложкоподібною ввігнутістю, волосся – сухе, без блиску);
м’язова слабість; прогресуючий карієс; осиплість голосу; риніт; глосит – язик
яскраво-малинового кольору з атрофією сосочків, болючий; ангулярний стоматит
(«заїди»); зіпсуття смаку (pica chlorotica)
– бажання їсти землю, глину, крейду, лід (пагофагія); зіпсуття нюху –
пристрасть до бензину, вихлопних газів; симптом «синіх склер» - блакитний
відтінок очей внаслідок стоншення склер і просвічування судинної оболонки;
імперативні позиви на сечовипускання; сидеропенічна дисфагія, сидеропенічний
субфебрилитет; схильність до інфекційно-запальних процесів.
Лабораторні дані
при залізодефіцитній анемії.
Клінічний
аналіз крові:
1.
Зниження
гемоглобіну (<130 г/л у чоловіків, <120 г/л у жінок)
Важкість анемії
визначають переважно за рівнем гемоглобіну:
·
Легка –
вміст гемоглобіну 90-120 г/л;
·
Середня –
вміст гемоглобіну 70-90 г/л;
·
Тяжка –
вміст гемоглобіну нижче 70 г/л.
2.
Зниження
кількості еритроцитів (<4×1012/л у чоловіків,
<3,5×1012/л у жінок)
3.
Зменшення
колірного показника (<0,8)
4.
Морфологічні
зміни еритроцитів (перевага мікроцитів, анізоцитоз, пойкілоцитоз)
5.
Нормальний
вміст ретикулоцитів, при значній кровотечі може бути підвищеним
6.
Тенденція
до лейкопенії, при значній крововтраті можливий тромбоцитоз
7.
При
значній анемії можливо помірне підвищення ШОЄ (до 25 мм/ч)
Біохімічний
аналіз крові:
1.
Зниження
концентрації сироваткового заліза (<13 мкмоль/л у чоловіків, <11,5
мкмоль/л у жінок)
2.
Зниження
концентрації феритина у сироватці крові (<12 мкг/л)
3.
Загальна
залізозв’язуюча здатність сироватки крові підвищена (>70 мкмоль/л)
4.
Насиченість
феритина залізом знижена (<25%)
Інструментальні
діагностичні методи при залізодефіцитній анемії застосовуються переважно для виявлення джерела
хронічної крововтрати (ФГДС, колоноскопія, ректороманоскопія, рентгенологічне
дослідження, УЗД печінки, селезінки, органів малого тазу та ін.).
З метою виявлення
факту наявності кровотечі проводяться також гінекологічне обстеження,
дослідження сечі, дослідження калу на приховану кров (реакція Грегерсена), визначення
прихованої крововтрати за допомогою мічених 51Cr еритроцитів.
Діагностика
прелатентного дефіциту заліза
1. Анемія відсутня, рівень
гемоглобіну нормальний
2. Сидеропенічний синдром
відсутній, т.к. тканинний фонд заліза збережений
3. Рівень сироваткового заліза
нормальний
4. Запаси (депо) заліза знижені:
феритин сироватки крові знижений (<12 мкг/л), десфераловий тест – вміст
заліза в сечі за добу <0,4 мг (при цьому тесті пацієнту вводиться 500 мг
препарату десферал, який зв’язує залізо і у цьому вигляді виводиться з
організму з сечею).
Діагностика
латентного дефіциту заліза
1. Анемія відсутня, рівень
гемоглобіну нормальний
2. Існують ознаки
сидеропенічного синдрому у зв’язку зі зниженням тканинного фонду заліза
3. Вміст сироваткового заліза
знижений (<13 мкмоль/л у чоловіків, <11,5 мкмоль/л у жінок)
4. Загальна залізозв’язуюча
здатність сироватки крові підвищена (>70 мкмоль/л)
5. Насиченість феритина залізом
знижена (<25%)
Диференційна
діагностика залізодефіцитної анемії
Залізодефіцитну
анемію слід диференціювати з іншими гіпохромними анеміями:
·
Залізоперерасподільна
анемія (характеризується тим, що залізо переважно зосереджено в депо у вигляді
феритину та гемосидерину у клітинах макрофагальної системи, які активуються при
інфекційно-запальних та онкологічних захворюваннях).
·
Залізонасичена
анемія (характеризується порушенням використання заліза для синтезу гемоглобіну,
при нормальному і навіть підвищеному вмісті заліза в еритрокаріоцитах –
попередниках еритроцитів).
·
Тиреопривна
анемія (характеризується зниженням стимуляції еритропоезу тиреоїдними гормонами
при гіпотиреозі).
·
Гетерозиготна
таласемія (спадкова гемолітична анемія)
Ускладнення
залізодефіцитної анемії
Ускладненням
залізодефіцитної анемії є гіпоксія органів та тканин, яка значно посилюється за
наявності у пацієнта серцево-судинних захворювань. В першу чергу від гіпоксії
страждають головний мозок та серце.
Лікування
залізодефіцитної анемії.
Програма
лікування включає в себе:
1.
Усунення
етіологічних факторів (лікування захворювань, що супроводжуються хронічними
крововтратами).
2.
Лікувальне
харчування (дієта, що багата на залізо – переважно м’ясні продукти).
3.
Лікування
препаратами заліза:
·
Усунення
дефіциту заліза та анемії
·
Поповнення
запасів заліза (терапія насичення)
·
Проти
рецидивна терапія
Лікування
залізодефіцитної анемії вимагає дотримання наступних принципів:
1. Лікування повинно
продовжуватися до повного насичення залізом депо (нормалізація рівня феритину).
2. Тривалість лікування в
середньому складає 3 місяці.
3. Критерії ефективності
лікування залізодефіцитної анемії:
·
Швидкість
збільшення гемоглобіну – 10 г/л за тиждень.
·
Поява
ретикулоцитарного кризу (збільшення ретикулоцитів) на 7-10 день після початку
лікування.
·
Нормалізація
рівня гемоглобіну та еритроцитів на 3-4 тижні після початку лікування.
Препарати заліза
приймаються переважно усередину. Лише в окремих випадках доцільне парентеральне
застосування заліза (захворювання ШКТ з синдромом мальабсорбції, резекція
тонкого кишечнику, гастректомія, виразкова хвороба шлунка та дванадцятипалої
кишки, побічні ефекти від прийому заліза усередину, неспецифічний виразковий
коліт, необхідність швидкого насичення організму залізом перед оперативними
втручаннями). Нижче наведені деякі з препаратів заліза, що зареєстровані в
Україні станом на 2008 рік.
1. Препарати для
перорального прийому (добова доза – 100-300 мг елементарного заліза):
•
Тардиферон
1-2 табл. на добу
•
Ферронал
2 табл. 3 рази на добу
•
Фероплект
2 табл. 3 рази на добу
•
Форретаб
комп. 1 капс. на добу
•
Глобіген
1 капс. 2 рази на добу
•
Глобірон-н
1 капс. 2 рази на добу
2. Препарати для
парентерального введення
•
Феррум-лек
по 2 мл (100 мг) в ампулах в/м и по 5 мл (100 мг) в/в краплинне введення або
повільне струминне після розведення у 10 мл ізотонічного розчину натрію хлориду
•
Декстрафер
по 2 мл (100 мг) в ампулах в/м та в/в краплинне введення або повільне струминне
після розведення у 10 мл ізотонічного розчину натрію хлориду
•
Ферролек-здоров’я
по 2 мл (100 мг) в ампулах в/м та в/в краплинне введення або повільне струминне
після розведення у 10 мл ізотонічного розчину натрію хлориду
Профілактика
залізодефіцитної анемії.
Первинна
профілактика
(курс профілактичної терапії – 30-40 мг елементарного заліза на добу протягом 6
тижнів) проводиться у наступних групах населення:
Вагітні та жінки,
які годують груддю
Дівчинки-підлітки
з рясними менструаціями
Донори
Жінки з рясними
та тривалими менструаціями
Вторинна
профілактика
(курс профілактичної терапії – 30-40 мг елементарного заліза на добу протягом 6
тижнів) проводиться у осіб, які вилікувалися від залізодефіцитної анемії, але
мають ризик рецидиву (вплив етіологічного фактору анемії залишається).
Прогноз при
залізодефіцитній анемії.
За умов
адекватного лікування та ліквідації причини анемії прогноз для життя, одужання
та працездатності сприятливий.
В12-ДЕФІЦИТНА
АНЕМІЯ.
В12-дефіцитна
анемія – це
анемія, що зумовлена порушенням синтезу ДНК в еритрокаріоцитах внаслідок
дефіциту вітаміну В12 та характеризується мегалобластним типом
кровотворення.
Анемія
Адисона-Бірмера (перніціозна анемія) вважається класичним варіантом В12-дефіцитної
анемії та пов’язана з продукцією антитіл до парієтальних клітин шлунку.
Розвиток даного
захворювання характерний переважно для осіб віком 60-70 років. Розповсюдженість
серед населення в цілому - 0,1%.
Загальні
відомості про обмін вітаміну В12.
Ø
Загальний
вміст вітаміну В12 в організмі 2-3 мг.
Ø
Вітамін В12
міститься в у м’ясі, печінці, нирках, яєчному жовтку, сирі, молоці.
Ø
Вітамін В12
звільняється з їжі під час кулінарної обробки або під впливом соляної кислоти.
Ø
Добова
потреба вітаміну В12 – 2-7 мкг.
Ø
У шлунку вітамін
В12 (зовнішній фактор Касла) зв’язується з білками з та поступає до
дванадцятипалої кишки, де під впливом ферментів підшлункової залози вітамін В12
звільняється від зв’язку з білками «R», але водночас зв’язується з гастромукопротеїном (внутрішнім
фактором Касла, який синтезується парієтальними клітинами шлунку).
Ø
Комплекс
«вітамін В12+гастромукопротеїн» надходить до специфічних рецепторів
у клубовій кишці, де й відбувається всмоктування вітаміну В12.
Ø
В крові
вітамін В12 зв’язується з транспортним білком транскобаламіном і
переноситься до кісткового мозку (вітамін використовується для кровотворення)
та печінки (вітамін депонується).
Ø
У випадку
припинення всмоктування вітаміну В12, його дефіцит виникає не
відразу. Запасів вітаміну в печінці вистачає на 3-5 роки.
Етіологія В12-дефіцитної
анемії.
I. Порушення секреції шлунком
«внутрішнього фактору» - гастромукопротеїну (антитіла до парієтальних клітин та
гастромукопротеїну, гастректомія, рак шлунка та ін.)
II. Порушення всмоктування
вітаміну В12 в кишечнику (синдром мальабсорбції, резекція кишечнику,
пухлини та гранулематозні захворювання кишечнику, селективна мальабсорбція
кобаламіну – синдром Імерслунда та ін.).
III. Конкурентні витрати вітаміну
В12.(інвазія гельмінтом - лентець широкий, бактеріальна інфекція при
синдромі «сліпої петлі» та ін.)
IV. Підвищені витрати вітаміну В12.(багатоплідна
вагітність, гемолітичні анемії, мієломна хвороба та ін.)
V. Порушення надходження
вітаміну В12 з їжею (суворе вегетаріанство).
VI. Зниження запасів вітаміну В12
(цироз печінки).
VII. Порушення транспорту вітаміну
В12 (відсутність транскобаламіну II або поява антитіл до нього).
Патогенез В12-дефіцитної
анемії.
Вітамін В12
виконує свою біологічну роль у вигляді двох коферментів – метилкобаламіну та
дезоксіаденозилкобаламіну.
Дефіцит метилкобаламіну
призводить до порушення синтезу ДНК та визрівання клітин, що швидко ростуть:
клітини кісткового мозку, епітелію ШКТ. Найбільш виразні ці зміни з боку
червоного кровотворного паростку. В кістковому мозку збільшується кількість
мегалобластів. Мегалобластний еритропоез характеризується затримкою визрівання
ядер еритрокаріоцитів у порівнянні з гемоглобінізацією цитоплазми, підвищеним
розпадом мегалобластів в кістковому мозку, зниженням тривалості життя
еритроцитів.
Дефіцит дезоксіаденозилкобаламіну
призводить до порушення обміну жирних кислот та накопичення токсичних для
нервової системи метилмалонової та пропіонової кислот, що веде до ураження
задніх та бокових стовбурів спинного мозку і до зниження синтезу мієліну.
Клінічна
картина В12-дефіцитної анемії.
Ураження
кровотворної системи: скарги на загальну слабість, запаморочення, шум у вухах,
потемніння в очах, мелькання метеликів перед очима, серцебиття та задишку,
об’єктивно – шкіра бліда, часто з лимонно-жовтим відтінком, іноді можливе
підвищення температури тіла, тахікардія, екстрасистолія, приглушеність тонів
серця, систолічний шум на вертушці, неспецифічні зміни ЕКГ.
Ураження
системи травлення: скарги на зниження апетиту, відчуття важкості в епігастрії після їжи,
відрижку їжею та повітрям, нудоту, біль та печію в язиці, об’єктивно – язик
гладкий «лакований», червоного кольору (глосит Гантера), можливі ознаки
афтозного стоматиту, атрофічний гастрит, атрофічні зміни слизової оболонки кишечнику
з явищами мальабсорбції, збільшення печінки та селезінки.
Ураження
нервової системи (фунікулярний мієлоз): скарги на слабість у ногах, відчуття
«повзання мурашок» та оніміння ніг, об’єктивно – порушення чутливості, зниження
сухожильних рефлексів, атрофія м’язів нижніх кінцівок, порушення функції
тазових органів (нетримання сечі та калу).
Лабораторні
дані при В12-дефіцитній анемії.
Клінічний
аналіз крові:
1. Колірний показник >1,1.
2. Збільшення діаметру
еритроцитів (макроцитоз).
3. Анізоцитоз.
4. Збереження залишків ядра
еритроцитів (тільця Жоллі, кільця Кебота).
5. Ретикулоцитопенія.
6. Лейкопенія, гіперсегментація
нейтрофілів.
7. Тромбоцитопенія.
Мієлограма (ключове дослідження для
діагнозу)
1.
Гіперплазія
червоного кровотворного паростку.
2.
Поява
мегалобластів у кістковому мозку.
3.
Гіперсегментація
нейтрофілів.
Біохімічний
аналіз крові:
1.
Можлива
некон’югована гіпербілірубінемія.
2.
Можливе
підвищення в крові ферментів ЛДГ1 та ЛДГ2 (лактатдегідрогенази).
Імунологічний
аналіз крові:
виявлення антитіл до парієнтальних клітин шлунка, до гастромукопротеїну або
комплексу «вітамін В12+гастромукопротеїн».
Аналіз сечі та
калу: при
розвитку гемолізу – в сечі з’являється уробілін, в калі збільшується
стеркобілін.
Тест Шилінга: позитивний.
При проведенні
тесту хворий приймає всередину вітамін В12, який мічений 60Со.
Через годину вводиться вітамін В12 в/м для насичення печінкового
депо. Позитивний тест – зниження екскреції радіоактивного вітаміну з сечею –
вказує на порушення всмоктування вітаміну В12 в кишечнику.
Інструментальні
дослідження при В12-дефіцитній анемії.
Езофагогастродуоденоскопія: дифузний атрофічний гастрит,
дуоденіт, рідше – атрофічний езофагіт.
Дослідження
шлункової секреції: різке зменшення кількості шлункового соку, зниження соляної кислоти та
пепсину.
УЗД печінки та
селезінки:
незначне збільшення розмірів селезінки, іноді – печінки.
Рентгеноскопія
шлунку:
нарушение порушення евакуаторної функції, сплощення та згладженість складок
слизової оболонки шлунка.
Диференційний
діагноз при В12-дефіцитній анемії.
1. Фолієво дефіцитна анемія.
2. Гострий еритромієлоз (хвороба
ді Гульельмо).
3. Мієлодиспластичний синдром.
4. Аутоімунна гемолітична
анемія.
5. Пароксизмальна нічна
гемоглобінурія (хвороба Маркіафави-Мікелі).
6. Гіпопластична анемія.
Ускладнення В12-дефіцитної
анемії.
Ускладненнями В12-дефіцитної
анемії є гіпоксія органів та тканин (в першу чергу страждають головний мозок та
серце), синдром мальабсорбції внаслідок атрофії слизової оболонки шлунка та
кишечнику, грубі неврологічні порушення (наприклад, нижній спастичний парапарез)
внаслідок фунікулярного мієлозу.
Лікування В12-дефіцитної
анемії.
1.
До
лікування В12-дефіцитної анемії можна приступати лише після
верифікації діагнозу за мієлограмою.
2.
Лікування
здійснюється за допомогою в/м ін’єкцій вітаміну В12 (ціанокобаламін
0,02% 1 мл або 0,05% 1 мл 1 раз на добу).
3.
Курс
лікування – 4-6 тижнів.
4.
При
фунікулярному мієлозі доза вітаміну В12 збільшується в 2 рази.
5.
Переливання
еритроцитарної маси здійснюється лише за життєвими показаннями (кома, рівень
гемоглобіну <50 г/л, серцева недостатність).
6.
Лікування
В12-дефіцитної анемії проводиться протягом усього життя (в/м
ін’єкції 2 рази на місяць).
7.
Критерії
ефективності лікування:
·
Суб’єктивне
поліпшення самопочуття в перші дні лікування.
·
Ретикулоцитоз
(до 20%) на 5-7 день лікування.
·
Збільшення
гемоглобіну та еритроцитів з 2-го тижня лікування.
·
Нормалізація
показників червоної крові, лейкоцитів та тромбоцитів на 3-4 тижні лікування.
Профілактика В12-дефіцитної
анемії.
Профілактика В12-дефіцитної
анемії передбачає:
·
забезпечення
достатнього надходження вітаміну В12 з їжею;
·
своєчасне
виявлення та лікування захворювань, що сприяють розвитку дефіциту вітаміну В12;
·
тривале
(часто довічне) парентеральне введення вітаміну В12 після великих оперативних
втручань на органах ШКТ.
Прогноз при В12-дефіцитної
анемії.
За умов
адекватного лікування прогноз для життя - сприятливий, для одужання – в цілому
сприятливий (за виключенням випадків, де ліквідувати причину дефіциту вітаміну
В12 неможливо), для працездатності – сприятливий.
ФОЛІЄВОДЕФІЦИТНА
АНЕМІЯ
Фолієводефіцитна
анемія – це анемія, що зумовлена порушенням синтезу ДНК в еритрокаріоцитах
внаслідок дефіциту фолієвої кислоти та характеризується мегалобластним типом
кровотворення.
Загальні
відомості про обмін фолієвої кислоти.
Ø
Загальний
вміст фолієвої кислоти в організмі – 5-10 мг.
Ø
Джерелом
надходження фолієвої кислоти переважно є свіжі овочі та фрукти.
Ø
Фолати
звільняються з їжі під впливом γ-глутамілтранспептидази та дигідрофолатредуктази
і всмоктуються в дванадцятипалій кишці та проксимальних відділах худої кишки.
Ø
В крові
фолати зв’язуються з транспортними білками та переносяться до кісткового мозку
(де використовується для потреб кровотворення) та печінки (депо).
Ø
Запасів
фолієвої кислоти в організмі (депо фолатів – печінка) вистачає на 3-5 місяців.
Етіологія
фолієводефіцитної анемії.
I.
Недостатнє
надходження фолатів з їжею: незбалансована дієта (у алкоголіків, підлітків,
іноді у дітей).
II.
Підвищена
потреба у фолатах (вагітність, дитячий вік, наявність злоякісних новоутворень,
підвищений гемопоез при гемолітичних анеміях, хронічний ексфоліативний
дерматит, гемодіаліз)
III.
Порушення
всмоктування в кишечнику (синдром мальабсорбції різного ґенезу, велика резекція
тонкого кишечнику, синдром «сліпої петлі», пухлини кишечнику, хронічний
алкоголізм, прийом деяких ліків: циклосерин, дифенін, фенобарбітал, метформін
та ін.).
IV.
Порушення
метаболізму (ферментні дефекти, алкоголь, прийом деяких ліків: метотрексат,
триамтерен, триметоприм, 5-фторурацил, гідрокисечовина та ін.).
V.
Підвищені
втрати фолатів (цироз печінки, гемодіаліз, серцева недостатність).
Патогенез
фолієводефіцитної анемії.
Під впливом
етіологічних факторів зменшується утворення активної форми фолієвої кислоти
5,10-метилентетрагідрофолієвої кислоти, необхідної для синтезу ДНК у
кровотворних клітинах.
Клінічна
картина фолієводефіцитної анемії.
Анемічний
синдром.
Скарги характерні для анемії будь-якого ґенезу: загальна слабість, зниження
працездатності, серцебиття та задишка при фізичному навантаженні, запаморочення,
потемніння в очах, об’єктивно – блідість шкіри, субіктеричність склер, невелике
збільшення селезінки, приглушеність тонів серця, систолічний шум на верхівці,
неспецифічні зміни ЕКГ.
На відміну від В12-дефіцитної
анемії, для фолієводефіцитної анемії ураження системи травлення не характерно,
фунікулярний мієлоз відсутній.
Лабораторні
дані при фолієводефіцитній анемії.
Загальний
аналіз крові:
характерні ті ж ознаки, що й для В12-дефіцитної анемії.
Біохімічний
аналіз крові:
зниження концентрації фолієвої кислоти в сироватці крові та еритроцитах,
можливе збільшення некон’югованого білірубіну.
Мієлограма: характерні ті ж ознаки, що й
для В12-дефіцитної анемії. За допомогою окраски алізариновим
червоним можливо диференціювати мегалобласти при В12-дефіцитній та фолієводефіцитній
анемії.
Проба з
гистидином:
позитивна.
При проведенні
цієї проби хворий приймає всередину 15 г гистидину. Через 8 годин визначається екскреція з сечею формінглутамінової кислоти. При позитивній пробі
екскреція формінглутамінової кислоти підвищується (>18 мг).
Інструментальні
дослідження
малоінформативні, УЗД може виявити спленомегалію.
Диференційний
діагноз при фолієводефіцитній анемії.
1. В12-дефіцитна
анемія.
2. Гострий еритромієлоз (хвороба
ді Гульельмо).
3. Мієлодиспластичний синдром.
4. Аутоімунна гемолітична
анемія.
5. Пароксизмальна нічна
гемоглобінурія (хвороба Маркіафави-Мікелі).
6. Гіпопластична анемія.
Ускладнення фолієводефіцитної
анемії.
Ускладненням фолієвадефіцитної
анемії (як і будь-якої анемії) є гіпоксія органів та тканин (в першу чергу страждають
головний мозок та серце).
Лікування
фолієводефіцитної анемії.
1.
Фолієва
кислота (таблетки по 1 мг та по 5 мг) приймається усередину навіть у випадках
порушення всмоктування у кишечнику.
2.
Добова
доза фолієвої кислоти – 5 мг.
3.
Курс
лікування – 20-30 днів.
4.
Критерії
ефективності лікування:
·
Зникнення
клінічної симптоматики.
·
Нормалізація
лабораторних даних.
Профілактика
фолієводефіцитної анемії.
Профілактика фолієводефіцитної
анемії передбачає:
·
забезпечення
достатнього надходження фолієвої кислоти з їжею;
·
своєчасне
виявлення та лікування захворювань, що сприяють розвитку дефіциту фолієвої
кислоти.
Прогноз при фолієводефіцитної
анемії.
За умов
адекватного лікування прогноз для життя, одужання та працездатності –
сприятливий.
ГЕМОЛІТИЧНІ
АНЕМІЇ
Гемолітичні
анемії – це
група спадкових або набутих захворювань, що характеризуються синдромом гемолізу
– підвищеним руйнуванням еритроцитів.
Загальні
відомості про процес гемолізу.
Гемоліз – це
руйнування еритроцитів з виходом гемоглобіну до середовища, що оточує
еритроцити.
Тривалість життя
еритроцита в середньому 120 днів (100-130 днів)
В організмі
постійно відбувається фізіологічний гемоліз внаслідок природного старіння
еритроцитів.
Після гемолізу еритроцита
гемоглобін зв’язується з білками плазми крові в комплекс
гемоглобін-гаптоглобін, потім внаслідок окислення відбувається відщеплення гему
від глобіну, потім – руйнування гему та утворення білірубіну.
При підвищеному
гемолізі збільшується утворення білірубіну, а також виділення уробіліну та
стеркобіліну з калом та сечею.
В залежності від
локалізації гемолізу виділяють анемії з внутріклітинним гемолізом (гемоліз
відбувається в клітинах фагоцитарної системи) та анемії з внутрісудинним
гемолізом (гемоліз відбувається в судинному руслі за участю комплементу).
Етіологія
гемолітичних анемій.
I.
Спадкові
фактори:
·
Порушення
структури мембрани еритроцитів.
·
Порушення
активності ферментів еритроцитів.
·
Порушення
структури та синтезу гемоглобіну.
II.
Набуті
фактори:
1.
Аутоімунні
механізми (аутоімунна гемолітична анемія).
2.
Соматичні
мутації стовбурової клітини (пароксизмальна нічна гемоглобінурія).
3.
Вплив
лікарських засобів.
4.
Травматичне
ушкодження еритроцитів у серцево-судинной системі.
5.
Вплив
гемолітичних отрут, хімічних речовин, бактеріальних токсинів.
Патогенез
гемолітичних анемій.
Під впливом
етіологічних факторів ушкоджуються мембрани еритроцитів, що призводить до
гемолізу. Механізми ушкодження залежать від конкретного етіологічного фактору
(зниження осмотичної стійкості еритроцитів - при спадковому мікросфероцитозі,
продукція антиеритроцитарних антитіл - при аутоімунній гемолітичній анемії та
ін.). Надмірне утворювання в плазмі крові білірубіну з гемоглобіну призводить
до появи сечі темного кольору, калу темного кольору та формування холелітіазу.
З іншого боку анемія внаслідок гемолізу веде до гіпоксії органів та тканин, а
також до компенсаторної гіперплазії червоного паростку кісткового мозку та
збільшення ретикулоцитів в периферичній крові.
Загальні діагностичні
критерії синдрому гемолізу.
1. Жовтяниця, яка не
супроводжується свербежем шкіри. Колір шкіри лимонно-жовтий з одночасною
блідістю.
2. Нормохромна анемія
(виключення – гіпохромна анемія при таласемії та еритропоєтичній
протопорфірії).
3. Значний ретикулоцитоз
периферичної крові.
4. Наявність в периферичній
крові ядровмущуючих еритроїдних клітин (нормоцитів).
5. Подразнення еритроїдного
паростку (збільшення еритрокаріоцитів у кістковому мозку більше 25%).
6. Підвищення в крові
некон’югованого білірубіну.
7. Темний колір сечі, що
зумовлений появою в ній уробіліну (при хворобі Маркіафави-Мікелі та при
пароксизмальній холодовій гемоглобінурії чорний колір сечі зумовлений
гемоглобіном).
8. Темний колір калу за рахунок
збільшеної кількості стеркобіліну.
9. Підвищення в крові вільного
гемоглобіну (при внутрісудинному гемолізі).
10.
Збільшення
селезінки (при внутріклітинному гемолізі).
11.
Зменшення
тривалості життя еритроцитів (проба з радіоактивним хромом).
12.
Збільшення
заліза в сироватці крові.
Спадкові
гемолітичні анемії.
Мікросфероцитарна
гемолітична анемія (Мінковського-Шофара) – спадкове захворювання, що
зумовлене дефектом білків мембрани еритроцитів, які набувають сферичну форму з
подальшим їх руйнуванням макрофагами селезінки. Анемія має аутосомно-домінантний
тип спадкування. Для захворювання характерний внутріклітинний гемоліз. Окрім
загальних ознак гемолітичної анемії, для мікросфероцитарної анемії властиві
специфічні ознаки: аномалії розвитку («баштовий череп», «готичне піднебіння»,
синдактилія та ін.), виявлення мікросфероцитів (еритроцитів зменшеного діаметру
кулеподібної форми без просвітлення в центрі), зниження осмотичної стійкості
еритроцитів. Для тяжкого перебігу цього захворювання характерні гемолітичні
кризи.
Лікування: основний метод лікування –
спленектомія. При виразній анемії та відмові хворого від оперативного втручання
– переливання еритроцитарної маси.
Серповидно-клітинна
анемія –
захворювання, що пов’язане зі спадковим порушенням синтезу гемоглобіну (появою
гемоглобіну S зі зниженою розчинністю – HbS) та характеризується серповидною
формою еритроцитів та їх гемолізом внаслідок накопичення кристалів HbS. Анемія має аутосомно-домінантний
тип спадкування. Характерний внутріклітинний гемоліз. Гетерозиготна форма
серповидно-клітинної гемоглобінопатії має доброякісний перебіг. Клінічні прояви
гомозиготної серповидно-клітинної анемії складаються з двох основних синдромів:
гемолітичної нормохромної анемії та тромбозів різноманітних сосудів. У зв’язку
з підвищеним тромбоутворенням при серповидно-клітинної анемії зустрічаються
тромбоз гілок легеневих артерій, мозковий інсульт, тромбоз судин нирок та тромбози
іншої локалізації. Внаслідок накопичення великої кількості крові в селезінці
характерний так званий секвестраційний криз – збільшення селезінки, біль у
лівому підребер’ї, значне зниження артеріального тиску, холодний піт,
тахікардія. Специфічною лабораторною ознакою є виявлення в периферичній крові
серповидних еритроцитів (дрепаноцитів). При цьому виді анемії можливі не лише
гемолітичні кризи, але й апластичні кризи (поряд з важкою анемією розвивається
лейкопенія та тромбоцитопенія).
Лікування: основний метод лікування –
переливання відмитих еритроцитів. Заходи, що попереджають загострення включають
своєчасну ліквідацію дегідратації та гіпоксії, профілактику інфекційних
захворювань, прийом фолієвої кислоти 1 мг на добу.
Таласемії – гетерогенна група
гемоглобінопатій зі спадковим порушенням синтезу одного з ланцюгів глобіну.
Найбільш розповсюджена β-таласемія. Анемія має аутосомно-домінантний тип
спадкування. Хворіють переважно жителі Середземномор’я, Закавказзя, Південної
Азії, Центральної Африки та афроамериканці. Для захворювання характерний
внутріклітинний гемоліз. Гетерозиготна форма β-таласемії має доброякісний
перебіг. Для хворих на гомозиготну форму β-таласемії характерний тяжкий
перебіг захворювання: діти відстають у фізичному розвитку, спостерігаються
деформації черепу (внаслідок гіпоксії), збільшується живіт за рахунок
збільшення печінки та селезінки, розвиваються міокардіодистрофія та серцева
недостатність. У більшості хворих тривалість життя не перебільшує 20-30 років.
Специфічним лабораторним критерієм таласемії є збільшення функціонально
неактивних фракцій гемоглобіну - HbA2 та HbF (фракції визначаються при електрофорезі гемоглобіну).
Лікування: основний метод лікування
гомозиготної форми β-таласемії – переливання відмитих еритроцитів. При
значному збільшенні селезінки показана спленектомія. Для лікування гемосидероза
(який виникає внаслідок частих трансфузій еритроцитів) застосовується десферал
500 мг на добу, а для посилення дії десфералу - аскорбінова кислота 500 мг на
добу.
До спадкових
гемолітичних анемій відносяться і чимало рідких видів анемій: спадковий
овалоцитоз, спадковий стоматоцитоз, спадковий ксероцитоз, спадковий
акантоцитоз, гемолітична анемія внаслідок дефіциту
лецитинхолестеринацилтрансферази, гемолітична анемія внаслідок дефіциту
глюкозо-6-фосфатдегідрогенази та інші.
Набуті
гемолітичні анемії.
Аутоімунні
гемолітичні анемії – це анемії, що зумовлені утворенням антитіл до власних антигенів
еритроцитів, що веде до їх руйнування. Сприяють виникненню аутоімунних реакцій
гемобластози, системні захворювання сполучної тканини, злоякісні новоутворення,
інфекційні захворювання, лікарські препарати. Виділяють аутоімунні гемолітичні
анемії з неповними тепловими аглютинінами, з повними тепловими аглютинінами,
Для клінічної картини, окрім загальних симптомів гемолітичної анемії,
характерні гепатоспленомегалія та підвищення температури тіла. При аутоімунній
гемолітичній анемії з холодовими аглютинінами характерний зв’язок загострення
хвороби з переохолодженням. Періодично виникають гемолітичні кризи. Специфічним
лабораторним критерієм є позитивна проба Кумбса. Ця проба існує в двох
модифікаціях. Пряма проба Кумбса виявляє антиеритроцитарні антитіла, які
фіксовані на поверхні еритроцитів хворого на гемолітичну анемію. При
аутоімунній гемолітичній анемії після додавання до еритроцитів пацієнта
антиглобулінової сироватки (від імунізованого кролика) відбувається аглютинація
еритроцитів. Непряма проба Кумбса виявляє антиеритроцитарні антитіла, які не
фіксовані на поверхні еритроцитів (ця модифікація проби корисна при нетяжкому
перебігу захворювання або під час гемолітичного кризу). При аутоімунній
гемолітичній анемії після додавання до еритроцитів (від здорового донора)
сироватки крові пацієнта відбувається аглютинація.
Лікування: основний метод лікування –
глюкокортикоїдна терапія. Також застосовуються спленектомія, лікування
цитостатиками, переливання еритроцитарної маси, плазмаферез.
Пароксизмальна
нічна гемоглобінурія (хвороба Маркіафави-Мікелі) – набута гемолітична анемія, що
пов’язана за дефектом мембрани еритроцитів, який зумовлює їх підвищену
чутливість до комплементу сироватки. Окрім загальних ознак гемолітичної анемії
для пароксизмальної нічної гемоглобінурії характерні збільшення печінки,
схильність до венозних та артеріальних тромбозів і, врешті, специфічний
клінічний прояв захворювання – поява сечі чорного кольору вночі та вранці.
Серед лабораторних тестів характерно виявлення гемосидерину в сечі, позитивна
кислотна проба Хема (гемоліз еритроцитів пацієнта в підкисленій HCl сироватці донора), позитивна
сахарозна проба Гартмана (гемоліз еритроцитів пацієнта в сироватці донора, до
якої додано розчин сахарози).
Лікування: основний метод лікування
нічної пароксизмальної гемоглобінурії – переливання відмитих еритроцитів. Також
застосовуються – лікування анаболічними препаратами, антиоксидантами,
залізовмісними препаратами.
До набутих
гемолітичних анемій відносяться й інші види анемій: травматичні та ангіопатичні
гемолітичні анемії, маршова гемоглобінурія, а також анемії, що зумовлені
впливом інфекційних агентів, хімічних речовин, токсинів, фізичних факторів
(малярія, мідь, свинець, саліцилати, отрута змій, опіки та ін.).
Диференційний
діагноз при гемолітичних анеміях.
1.
В12-дефіцитна
анемія.
2.
Фолієводефіцитна
анемія.
3.
Гіпопластична
анемія.
Гемолітичну
жовтяницю слід диференціювати з паренхіматозною та механічною жовтяницею.
Ускладнення
гемолітичних анемій.
Ускладненням гемолітичних
анемії є гіпоксія органів та тканин (в першу чергу страждають головний мозок та
серце). Крім того, для багатьох гемолітичних анемій характерні гемолітичні
кризи.
Гемолітичний
криз – це
синдром, що характеризується різким загостренням клінічних та лабораторних
ознак гемолізу еритроцитів. Клінічні прояви гемолітичного кризу включають:
·
сильні
болі в животі, переважно в лівому та правому підребер’ях;
·
нудоту,
блювоту, зникнення апетиту;
·
у деяких
випадках почастішання випорожнення;
·
головну
біль, запаморочення;
·
в тяжких
випадках – появу судом;
·
посилення
блідості шкіри та жовтяниці;
·
тахікардію,
підвищення температури тіла;
·
посилення
потемніння сечі;
·
збільшення
печінки та селезінки;
·
збільшення
анемії та ретикулоцитозу,
·
лейкоцитоз
зі зсувом лейкоцитарної формули вліво;
·
збільшення
ШОЕ.
Лікування
гемолітичного кризу.
1.
Відновлення
об’єму циркулюючої крові (ізотонічний розчин натрію хлориду або розчин Рингера до
1000 мл в/в краплинно).
2.
Нейтралізація
токсичних продуктів та стимуляція діурезу (для форсированого діурезу –
фуросемід 80 мг (1% 8 мл) в/в, для дезинтоксикації – реосорбілакт 400-800 мл
в/в краплинно).
3.
Ліквідація
ацидозу (4% розчин гідрокарбонату натрію 200-400 мл в/в краплинно).
4.
Плазмаферез,
гемодіаліз.
5.
Переливання
відмитих еритроцитів та еритроцитів, що розморозилися (якщо рівень гемоглобіну
<50 г/л)
Профілактика
гемолітичних анемій.
Профілактика
гемолітичних анемій різнопланова. Для спадкових гемолітичних анемій вона
включає медико-генетичне консультування хворих та носіїв патологічних генів,
запобігання інфекційних захворювань. Для попередження виникнення набутих
гемолітичних анемій важливе значення має адекватне використання лікарських
засобів, запобігання переохолодження, травм, інфекційних захворювань, впливу
токсинів.
Прогноз при
гемолітичних анеміях.
Прогноз має
індивідуальний характер та залежить від виду гемолітичної анемії, тяжкості
перебігу та адекватності лікування. Нариклад, при маршовій гемоглобінурії у
більшості випадків прогноз для життя, працездатності та одужання - сприятливий,
а при гомозиготній формі серповидно-клітинної анемії прогноз у більшості
випадків несприятливий.
ГІПОПЛАСТИЧНА
АНЕМІЯ
Гіпопластична
(апластична) анемія – захворювання кровотворної системи, що характеризується депресією
кровотворення (редукцією еритроїдного, мієлоїдного, мегакаріоцитарного паростів
кісткового мозку), розвитком панцитопенії та жировим переродженням кісткового
мозку.
Деякі загальні
відомості про гемопоез.
Ø
Локалізація
кісткового мозку – губчаті кістки.
Ø
Маса червоного
кісткового мозку у дорослої людини – 1200-1500 г.
Ø
Проліферація
поліпотентних стовбурових клітин залежить від мікрооточення, яке складається з
фібробластів, остеобластів, ендостальних, адвентиціальних, ендотеліальних та жирових
клітин.
Ø
Мікрооточення
синтезує колонієстимулюючі фактори росту (це приблизно 20 глікопротеїнових
гормонів), які потрібні для розвитку гемопоетичних клітин.
Ø
Панцитопенія
– це синдром, що складається з анемії, лейкопенії та тромбоцитопенії.
Етіологія
гіпопластичної анемії.
I.
Хімічні
фактори (бензол, миш’як, бензин, важкі метали, інсектициди, пестициді та ін)
II.
Фізичні
фактори (іонізуюче опромінення та рентгенівське опромінення)
III.
Лікарські
засоби (антибіотики, сульфаніламіди, нестероїдні протизапальні засоби,
препарати золота, цитостатики, проти судомні засоби, анти аритмічні засоби,
пероральні цукрознижуючі засоби, гіпотензивні засоби, антитиреоїдні засоби).
IV.
Інфекційні
агенти (віруси, мікобактерії туберкульозу, гриби).
V.
Імунні
захворювання (відторгнення трансплантату, еозинофільний фасцііт, тимома та
карцинома тимусу).
Патогенез
гіпопластичної анемії.
Під впливом
етіологічних факторів відбувається ураження полипотентних стовбурових клітин та
їх мікрооточення (механізми ураження – порушення метаболізму та продукція
антитіл). Шкідливій дії етіологічних факторів сприяють уроджені клітинні
дефекти. Порушується проліферація кровотворних клітин та знижається тривалість
життя клітин (в першу чергу еритроцитів). Анемія призводить до гіпоксії органів
та тканин. Порушення використання заліза для еритропоезу призводить до
вторинного гемосидерозу. Лейкопенія призводить до частішання
інфекційно-запальних процесів. Тромбоцитопенія призводить до появи
геморагічного синдрому.
Клінічна
картина гіпопластичної анемії.
Анемічний
синдром: скарги
- загальна слабість, зниження працездатності, серцебиття та задишка при
фізичному навантаженні, запаморочення, потемніння в очах, об’єктивно – значна
блідість шкіри та видимих слизових оболонок, часто з жовтяничним відтінком,
тахікардія, приглушеність тонів серця, неголосний систолічний шум на верхівці,
зниження амплітуди зубця Т в грудних відведеннях ЕКГ (неспецифічні зміни).
Незначне збільшення печінки, збільшення селезінки не характерно.
Геморагічний
синдром:
скарги – кровоточивість, об’єктивно – геморагічні висипки на шкірі переважно в
ділянці гомілок, стегон, животу, іноді на обличчі. На місці ін’єкцій
утворюються гематоми. При гострому перебігу можливі носові, шлунково-кишкові,
ниркові, легеневі, маткові кровотечі, внутріцеребральні крововиливи.
Схильність до
інфекційно-запальних процесів (ангіни, пневмонії та ін.) - внаслідок дефіциту
гранулоцитів.
Лабораторні
дані при гіпопластичній анемії.
Загальний
аналіз крові:
1.
Значне
зниження гемоглобіну та еритроцитів.
2.
Анемія
нормохромна, нормоцитарна (при виразному геморагічному синдромі – анемія
гіпсохромна).
3.
Лейкопенія.
4.
Тромбоцитопенія.
5.
Підвищення
ШОЕ.
6.
Різке
зниження кількості ретикулоцитів.
Загальний
аналіз сечі:
1.
Уробілін
при синдромі гемолізу.
2.
Гематурія
при геморагічному синдромі.
Біохімічний
аналіз:
1.
Вміст
сирова точного заліза підвищений.
2.
Вміст
некон’югованого білірубіну підвищений при синдромі гемолізу.
Імунологічний
аналіз крові:
зниження В-лимфоцитів, Т-лимфоцитів.
Коагулограма: гіпокоагуляція, що зумовлена
тромбоцитопеніею.
Мієлограма:
1.
Зменшення
клітин еритроїдного, мієлоїдного та мегакаріоцитарного ростків.
2.
Кількість
ретикулоцитів різко зменшена.
3.
Кількість
сидеробластів та сидероцитів збільшена.
Дослідження
трепанобіоптату гребня подвздошної кості:
1.
«Спустошення»
кісткового мозку (цитоз у біоптаті <25%).
2.
Заміщення
кровотворного мозку жировою тканиною.
3.
Ділянки
крововиливу.
Інструментальні
дослідження при гіпопластичній анемії.
·
УЗД
органів черевної порожнини: невелике збільшення печінки.
·
Офтальмоскопія:
можливі крововиливи на сітчатці.
·
ЕКГ:
дифузні зміни міокарду (зниження амплітуди зубця Т, його згладженість в грудних
відведеннях).
Диференційна
діагностика при гіпопластичній анемії.
1.
Гострий
лейкоз.
2.
Мегалобластна
анемія.
3.
Мієлодиспластичний
синдром.
4.
Хвороба
Маркіафави-Мікелі.
5.
Агранулоцитоз.
6.
Синдром
панцитопенії при інших захворюваннях (хронічний активний гепатит, цироз
печінки, туберкульоз, сепсис, злоякісні новоутворення, системні захворювання
сполучної тканини).
Ускладнення
гіпопластичної анемії.
Ускладненням
гіпопластичної анемії є гіпоксія органів та тканин (в першу чергу страждають
головний мозок та серце). Можливі тяжкі кровотечі - носові, шлунково-кишкові,
ниркові, легеневі, маткові кровотечі, внутріцеребральні крововиливи. Часто
виникають виразково-некротичні ураження слизової оболонки рота та інші
інфекційні ускладнення.
Лікування
гіпопластичної анемії.
1.
Лікування
глюкокортикоїдами (преднізолон усередину 60-120 мг на добу.
2.
Лікування
анаболічними засобами (ретаболіл 100 мг [2 мл] в/м 1 раз на тиждень).
3.
Лікування
андрогенами – для чоловіків (тестостерону пропіонат 5% 1 мл в/м 2 рази на
добу).
4.
Лікування
цитостатиками (азатиопрін 0,05 г усередину 3 рази на добу).
5.
Спленектомія
(при відсутності ефекту від глюкокотикоїдів).
6.
Лікування
антилімфоцитарним глобуліном.
7.
Лікування
циклоспорином («сандіммун неорал» 100 мг усередину 2 рази на добу).
8.
Пересадка
кісткового мозку (при відсутності ефекту від інших методів лікування).
9.
Лікування
колонієстимуюючими факторами (філграст в/в 10 мкг/кг/доба).
10.
Трансфузії
еритроцитів.
11.
Десфералотерапія
(десфрал 500 мг в/м 1 раз на добу).
12.
Трансфузії
тромбоцитів.
13.
Лікування
імуноглобуліном.
Профілактика
гіпопластичної анемії.
Профілактика
полягає у запобіганні шкідливого впливу хімічних та фізичних факторів,
лікарських засобів, інфекційних агентів.
Прогноз при
гіпопластичній анемії.
Прогноз при
гіпопластичній анемії для життя, працездатності та одужання – несприятливий.
При адекватному лікуванні 7-річна виживаність складає 55%. У деяких випадках
(при застосуванні в комплексі лікування трансплантації кісткового мозку)
можливе одужання.
ПОСТГЕМОРАГІЧНА
АНЕМІЯ.
Хронічна
постгеморагічна анемія – це анемія, що розвивається внаслідок тривалих та частих
кровотеч, які призводять до дефіциту заліза, таким чином це – залізодефіцитна
анемія.
Гостра
постгеморрагічна анемія – це анемія, що виникла в наслідок швидкої та масивної
кровотечі.
Загальні
відомості про систему крові, переливання крові та її компонентів.
Ø
Середній
об’єм циркулюючої крові – 4,5 літрів (4-4,5 л у жінок, 4,5-5,0 л у чоловіків масою 70 кг.
Ø
На 45%
кров складається з формених елементів (еритроцитів, лейкоцитів, тромбоцитів) та
на 55% - з плазми.
Ø
99%
формених елементів крові представлені еритроцитами.
Ø
Звичайно
показанням для гемотрансфузій при анеміях є рівень гемоглобіну менше 70 г/л (це
чітко не регламентовано та залежить від клінічної ситуації).
Ø
Переливання
крові має замісну, стимулюючу, гемостатичну, дезинтоксикаційну, імунобіологічну
та живильну дію.
Ø
Для трансфузіонної
терапії використовуються цільна кров та компоненти крові: еритроцитарна маса
нативна, еритроцитарна маса відмита, еритроцитарна маса відновлена,
еритроцитарна маса заморожена, лейкоцитарна маса, тромбоцитарна маса, тромбоцитарна
маса заморожена, плазма свіжозаморожена, плазма антистафілококова, білкові
компоненти плазми (альбумін, імуноглобуліни, кріопреципітат).
Ø
Переливання
крові (плазми, еритроцитарної маси) може здійснюватися після визначення:
1.
Групи
крові та резус-фактора хворого;
2.
Групи
крові та резус-фактора донора;
3.
Проби на
індивідуальну сумісність;
4.
Проби на
біологічну сумісність.
Ø
За
міжнародною класифікацією визначають групу крові за наявністю або відсутністю в
ній двох аглютинінів сироватки (α та β), а також двох аглютиногенів
еритроцитів (А та В).
Ø
В
практичній діяльності виділяють чотири групи крові які позначається цифрою та
буквою, що означає аглютиногени еритроцитів: I(0), II(А), III (В), IV(АВ).
Ø
85% людей
резус позитивні, 15% - резус-негативні. Переливання резус-позитивної крові
резус-негативним реципієнтам призводить до утворювання у них резус-антитіл. При
повторних переливаннях виникає тяжка посттрансфузійна реакція.
Ø
Основні
ускладнення гемотрансфузій: трансфузія несумісної крові та її компонентів,
імунологічний конфлікт між донором та пацієнтом.
Ø
Протипоказання:
1.
Тяжкі
порушення функції печінки та нирок;
2.
Декомпенсація
серцевої діяльності (набряки, асцит та ін.);
3.
Захворювання
легень, що супроводжуються значною застійністю в малому колі кровообігу;
4.
Алергічні
стани та захворювання;
5.
Активний
туберкульоз.
Етіологія гострої
постгеморагічної анемії.
·
Травми та
поранення, що супроводжуються ушкодженням кровоносних судин.
·
Кровотечі
з внутрішніх органів (шлунково-кишкові, ниркові, легеневі, з сечового міхура).
·
Маткові
кровотечі.
·
Геморагічні
діатези.
·
Розриви
аневризматично змінених судин.
Патогенез гострої
постгеморагічної анемії.
При гострій
крововтраті зменшення об’єму циркулюючої крові веде до гемодинамічних порушень
та ішемії тканин, а зменшення кількості еритроцитів призводить до анемії та
загальної гіпоксії.
Клінічні
прояви гострої постгеморагічної анемії.
Виразність
клінічних проявів залежить від тривалості кровотечі та величини крововтрати.
Скарги: різка
загальна слабкість, задишка, сильне запаморочення та непритомний стан (особливо
при спробі підвестися), шум у вухах, потемніння в очах, сухість у роті,
мерехтіння метеликів перед очима.
Об’єктивно:
холодний піт, значна блідість шкіри та видимих слизових оболонок, частий слабий
пульс, тахікардія, приглушеність серцевих тонів, систолічний шум на верхівці
серця, низький артеріальний тиск.
Мінімальна
крововтрата, що здатна викликати появу клінічної симптоматики, складає 1/8
частину циркулюючої крові (приблизно 500-700 мл). Втрата 50% циркулюючої крові
не суміна з життям.
Велика та швидка
крововтрата супроводжується розвитком геморагічного колапсу: хворий млявий,
блідий, покритий холодним потом, дихання прискорене, поверхневе, пульс
нитковидний, систолічний та діастолічний тиск різко знижений, можливі блювота,
судоми, олігоанурія.
На начальному
етапі гострої постгеморагічної анемії про важкість крововтрати слід судити не
за рівнем гемоглобіну та кількістю еритроцитів, а за величиною зниження об’єму
циркулюючої крові. Орієнтовно ступінь крововтрати можна оцінити за шоковим
індексом (відношення частоти пульсу до систолічного тиску). При суттєвій
крововтраті цей індекс перебільшує 1, а при великій крововтраті – 1,5.
Лабораторні
дані при гострій постгеморагічній анемії.
1.
Перший
період крововтрати (1-2 доба після кровотечі):
·
Рівень
гемоглобіну та еритроцитів не змінюється – компенсується надходженням до циркуляції
депонованої крові;
·
В перші
години можливі лейкоцитоз зі зсувом вліво та тромбоцитоз.
2.
Другий
період крововтрати (2-3 доба після кровотечі):
·
Рівень
гемоглобін та еритроцитів знижується, колірний показник не змінюється –
результат надходження до кровоточу тканинної рідини (аутогемодилюція).
3.
Третій
період крововтрати (4-5 доба після кровотечі):
·
Збільшення
кількості ретикулоцитів;
·
Можливі
лейкоцитоз та тромбоцитоз.
Диференційний
діагноз при гострій постгеморагічній анемії.
При тяжкій кровотечі
геморагічний шок слід диференціювати з шоковим станом іншого ґенезу. Загалом,
за наявності даних про кровотечу, діагноз гострої постеморагічної анемії
труднощів не викликає.
Ускладнення
гострої постгеморагічної анемії.
Ускладненням
гострої постгеморагічної анемії є гіпоксія органів та тканин (в першу чергу
страждають головний мозок, серце, нирки). На початковому етапі гострої
постгеморагічної анемії гіпоксія пов’язана насамперед з гіповолемією.
Лікування
гострої постгеморагічної анемії.
·
При
відсутності продовження кровотечі та при нормальному гемопоезі, гостра
постгеморагічна анемія самостійно зникає за 2-3 тижні.
·
Важливо
встановити та ліквідувати причину кровотечі, щоб запобігти хронічній
крововтраті.
·
При
гострій кровотечі екстрена допомога полягає у швидкому відновленні об’єму
циркулюючої крові за допомогою кристалоїдних розчинів (0,9% розчин натрію
хлориду, розчин Рингера, 5% розчин глюкози у кількості, що перевищує об’єм
крововтрати), а потім колоїдних розчинів (поліглюкін, полідекстран, реополіглюкін
у співвідношенні до кристалоїдних розчинів як 1:3).
·
Паралельно
з відновленням об’єму циркулюючої крові проводиться гемостатична терапія
(плазма одногрупної крові, кріопреципитат плазми, амінокапронова кислота 5%
100-200 мл в/в краплинно, діцинон 12,5% 2-4 мл в/м, вікасол 1% 1-2 мл в/м та
ін.).
·
При
масивній кровотечі (більше 1-1,5 л) доцільна трансфузія свіжоцитратної крові.
·
Після
ліквідації кровотечі та стабілізації гемодинаміки проводиться лікування
препаратами заліза для відновлення запасів феритину та гемосидерину.
Профілактика
постгеморагічних анемій.
Профілактика як
гострої, так і хронічної постгеморагічних анемій полягає у запобіганні травм,
поранень та своєчасне лікування захворювань, які можуть ускладнюватися
кровотечами.
Прогноз при
постгеморагічних анеміях.
За умов
своєчасного та адекватного лікування постгеморагічних анемій внаслідок помірної
крововтрати - прогноз для життя, працездатності та одужання сприятливий. Втім,
геморагічний шок та велика крововтрата значно погіршують прогноз.
Контроль
початкового рівня знань
1. Яка середня
тривалість життя еритроциту?
А. 3 дні
Б. 15 днів
В. 30 днів
Г. 90 днів
Д. 120 днів
2. Який
середній об’єм циркулюючої крові у людини вагою 70 кг?
А. 6,5 л
Б. 8,5 л
В. 4,5 л
Г. 2,5 л
Д. 0,5 л
3. Яке
співвідношення відображує гематокрит?
А. співвідношення кількості еритроцитів
та лейкоцитів
Б. співвідношення об’єму формених
елементів крові та об’єму плазми
В. співвідношення об’єму тромбоцитів
та об’єму плазми
Г. співвідношення кількості гранулоцитів
та лімфоцитів
Д. співвідношення альбумінів та
глобулінів
4. Яку функцію
виконує в організмі червоний кістковий мозок?
А. гемопоетичну
Б. транспортну
В. ендокринну
Г. дезінтоксикаційну
Д. захисну
5. Що
відображує кольоровий показник в клінічному аналізі крові?
А. кількість гемоглобіну
Б. насиченість еритроциту гемоглобіном
В. колір артеріальної крові
Г. колір венозної крові
Д. кількість еритроцитів
6. Що таке
ретікулоцити?
А. юні лімфоцити
Б. юні моноцити
В. паличкоядерні лейкоцити
Г. юні еритроцити
Д. юні еозинофіли
7. Якому
процесу сприяє вгнута форма еритроциту та відсутність ядра?
А. гемаглютинації
Б. хемотаксису
В. проліферації
Г. газообміну
Д. тромбоутворенню
8. Яких
формених елементів міститься найбільше в одиниці об’єму крові?
А. лейкоцитів
Б. тромбоцитів
В. еритроцитів
Г. лімфоцитів
Д. гранулоцитів
9. Який гормон
впливає на проліферацію та визрівання клітин еритроїдного ряду?
А. тромбопоетин
Б. тіроксін
В. адреналін
Г. тестостерон
Д. еритропоетин
10. Що таке
гемоліз?
А. руйнування еритроцитів
Б. геморагічні висипання на
шкірі
В. руйнування ядер еритроцитів
Г. утворення гемоглобіну
Д. зростання непрямого
білірубіну в плазмі крові
Контроль кінцевого рівня знань
1. Наступні
етіологічні фактори сприяють виникненню залізодефіцитної анемії, крім одного?
А. Значні крововтрати при
менструаціях.
Б. Недостатня їжа.
В. Багаторазові вагітності та
пологи.
Г. Резекція тонкого кишечнику.
Д. Вживання жирної та жареної їжі
2. Для
сідеропенічного синдрому характерно все, крім одного:
А. М’язова слабкість.
Б. Ураження слизистої рота.
В. Блідість шкіри.
Г. Збільшення печінки.
Д. Зіпсуття смаку.
3. Які
показники гемоглобіну характерні для легкого ступеню тяжкості залізодефіцитної
анемії?
А. гемоглобін 90-120 г/л
Б. гемоглобін 70-90 г/л
В. гемоглобін <70 г/л
Г. гемоглобін 110-120 г/л
Д. гемоглобін 120-130 г/л
4. Якою буде
величина кольорового показнику, якщо рівень гемоглобіну - 90 г/л, а кількість
еритроцитів – 3,8×1012/л?
А. 1,12
Б. 0,98
В. 0,86
Г. 0,71
Д. 0,65
5. Що таке
анізоцитоз?
А. наявність еритроцитів різної
форми
Б. наявність дуже дрібних
частинок еритроцитів
В. наявність еритроцитів різної
величини
Г. наявність еритроцитів з
різною окраскою
Д. наявність еритроцитів, що
схожі на кільце
6. Для фолієводефіцитної
анемії характерно все, крім одного:
А. Гіперхромна анемія
Б. Макроцитоз
В. Атрофічний гастрит
Г. Блідість шкіри
Д. Загальна слабкість
7. Який
варіант ураження нервової системи характерний для В12-дефіцитної
анемії?
А. Енцефалопатія
Б. Геміпарез
В. Геміплегія
Г. Хорея Сиденхема
Д. Фунікулярний мієлоз
8. Який метод
не застосовується для лікування аутоімунної гемолітичної анемії?
А. Спленектомія
Б. Трансплантація кісткового
мозку
В. Трансфузія еритроцитарної
маси
Г. Лікування глюкокортикоїдами
Д. Плазмаферез
9. Для гіпопластичної анемії
характерно все, крім одного:
А. Гіперхромна анемія
Б. Тромбоцитопенія
В. Лейкопенія
Г. Підвищення ЩОЕ
Д. Зниження ретикулоцитів
10. За якими
ознаками слід оцінювати тяжкість стану хворого з гострою кровотечею?
А. Динаміка ЧСС та АТ
Б. Рівень гемоглобіну
В. Зміни кольору шкіри
Г. Рівень еритроцитів
Д. Величина гематокриту
Ситуаційні
задачі.
№1
Хвора 64-х років скаржиться на загальну слабкість, шум у голові,
охриплість голосу. Об'єктивно: шкіра бліда з жовтяничним відтінком, язик
червоний зі згладженими сосочками, асиметрія тактильної та больової чутливості,
пульс - 120/хв, АТ- 80/50 мм рт. ст., пальпується селезінка. У крові: гемоглобін
- 58 г/л, еритроцити - 1,2×1012/л, лейкоцити - 2,8×109/л,
тромбоцити - 140×109/л, ШОЕ- 17 мм/год, анізоцитоз,
пойкілоцитоз - виражені (++). Яке дослідження буде вирішальним у з'ясуванні ґенезу
анемії?
A. Фіброгастроскопія
Б. Пряма проба Кумбса
В. Непряма проба Кумбса
Г. Стернальна пункція
Д. Ендолюмбальна пункція
№2.
Чоловік 42-х років скаржиться на слабкість, серцебиття, носові кровотечі,
появу крововиливів на шкірі. Стан прогресивно погіршується протягом місяця.
Об'єктивно: стан тяжкий, на шкірі кінцівок і тулуба петехіальні та плямисті
крововиливи, лімфовузли не пальпуються, пульс - 116/хв, печінка +2 см, селезінка не пальпується. У крові: виражена панцитопенія. Про яке захворювання треба думати в
першу чергу?
A. Геморагічний васкуліт
Б. Постгеморагічна анемія
В. Гіпопластична анемія
Г. Гемолітична анемія
Д. Гострий лейкоз
№3
Чоловік 43-х років, проходить медичний огляд. Об'єктивно: блідість шкіри
та слизових оболонок, згладженість сосочків язика, поперечна смугастість
нігтів, тріщини в кутах рота, тахікардія. Вміст гемоглобіну в крові - 96 г/л;
анізоцитоз, пойкілоцитоз. Найбільш вірогідним причинним фактором цього стану є
недостатнє надходження до організму наступного мікроелементу:
A. Селен
Б. Залізо
В. Мідь
Г. Цинк
Д. Магній
№4
Хвора 60-ти років скаржиться на слабкість, запаморочення, важкість у
верхній частині живота, парестезії пальців рук та ніг. Об'єктивно:
жовтяничність шкіри, язик малинового кольору, гладенький. Гепатомегалія. У
крові: гемоглобін - 91 г/л, еритроцити - 2,3×1012/л, колірний
показник - 1,18 макроцитоз; тільця Жоллі, кільця Кебота. Який препарат для
лікування найбільш доцільний?
A. Десферал
Б. Фероплекс
В. Вітамін B12
Г. Еритроцитарна маса
Д. Преднізолон
№5
До стаціонару надійшов хворий 33-х років із зупиненою повторною
виразковою кровотечею. Під час огляду хворий виснажений, блідий. У крові: гемоглобін
- 57 г/л, гематокрит - 0,25. У зв'язку з наявністю анемії двічі була спроба
переливання одногрупної А(ІІ) Rh+ крові. Обидва рази переливання було зупинено
у зв'язку з розвитком анафілактичної реакції. Переливання якого трансфузійного
середовища бажано в даному випадку?
A. Свіжоцитратна кров
Б. Ізотонічний розчин натрію хлориду
В. Відмиті еритроцити
Г. Еритроцитарна маса, яка бідна на лейкоцити та
тромбоцити
Д. 5% розчин глюкози
№6
Хвора 28 років скаржиться на слабкість, запаморочення, жовтяничність
шкіри, дискомфорт у правому та лівому підребер’ях. Не переносить холоду.
Об’єктивно: жовтяниця шкіри та слизових оболонок. Печінка + 3 см, пальпується нижній полюс селезінки. В аналізі крові: анемія, ретикулоцитоз, лейкоцитоз із
зсувом лейкоцитарної формули до промієлоцитів. Запідозрена аутоімунна
гемолітична анемія. Оберіть правильне, стосовно вказаного захворювання,
твердження:
А. Діагноз підтверджується позитивною пробою Кумбса
Б. Характерним є зростання рівня прямого білірубіну
В. В основі захворювання лежать зміни структури мембрани еритроцитів
Г. У трепанобіоптаті виявляють гіпоплазію червоного
паростка
Д. Специфічним є десфераловий тест
№7
Хвора 38 років скаржиться на слабість, запаморочення, серцебиття, сухість
шкіри, ламкість нігтів, зіпсуття смаку (ріса сhloratica). Хворіє близько року.
В анамнезі періодичні маткові кровотечі. Об’єктивно: шкіра бліда, з
алебастровим відтінком, суха. Хейліт. Язик червоний, сосочки згладжені. Пульс –
105/хв., ритмічний. Тони серця ослаблені, шум “дзиги” на яремній вені. Живіт
м’який, помірно болючий в епігастрії. Аналіз крові: еритроцити – 2,8×1012/л;
гемоглобін – 78 г/л, лейкоцити 4,8×109/л; тромбоцити – 200×109/л.
Анізоцитоз та пойкілоцитоз. Яке лікування найбільш доцільне в даному випадку?
А. Препарати заліза реr os
Б. Переливання еритроцитарної маси
В. Переливання цільної крові
Г. Пересадка кісткового мозку
Д. Парентеральна терапія препаратами заліза
№8
Хворий, 18 р., скаржиться на періодичну появу жовтяничного забарвлення
шкіри, кволість, важкість у лівому підребер’ї. Об’єктивно: лімфовузли не
збільшені, печінка біля краю реберної дуги, селезінка + 3 см. Аналіз крові: еритроцити - 2,7×1012/л, гемоглобін - 84 г/л, колірний показник -
0,93, ретикулоцити - 18%, мікросфероцити. Непрямий білірубін - 32 мкмоль/л,
вміст заліза в сироватці крові – 23,5 ммоль/л. Ваш діагноз ?
А. Анемія Мінковського-Шоффара
Б. Аутоімунна гемолітична анемія
В. Залізодефіцитна анемія
Г. Гіпопластична анемія
Д. В12-дефіцитна анемія
№9
Хвора, 36 р., скаржиться на задишку, випадіння волосся, серцебиття.
Об’єктивно: пульс – 100/хв., систолічний шум над верхівкою, печінка та
селезінка не збільшені. Аналіз крові: еритроцити - 3,0×1012/л,
гемоглобін - 81 г/л, кольоровий показник - 0,81, еозинофіли - 2%, паличкоядерні
- 3%, сегментоядерні - 64%, лімфоцити - 26%, моноцити - 5%, ШОЕ - 7 мм/год.
Залізо сироватки крові – 5,3 ммоль/л. Діагноз?
А. Апластична анемія
Б. Серповидно-клітинна анемія
В. Фолієводефіцитна анемія
Г. Аутоімунна гемолітична анемія
Д. Залізодефіцитна анемія
№10
Хвора, 66 років, скаржиться на задишку, біль у кінчику язика, парестезії
рук. Оперована з приводу шлункової кровотечі. Об’єктивно: сосочки язика
згладжені, пульс – 100/хв., систолічний шум над верхівкою, печінка та селезінка
не збільшена. Неврологічний статус: порушення чутливості, сухожильні рефлекси D<S. Аналіз
крові: еритроцити - 2,4×1012/л, гемоглобін - 98 г/л, кольоровий
показник - 1,22, еозинофіли - 2%, паличкоядерні - 3%, сегментоядерні - 64%,
лімфоцити - 26%, моноцити - 5%, ШОЕ - 7 мм/год. Макроовалоцити. Залізо
сироватки крові – 17,3 мкмоль/л. Діагноз ?
А. В12-дефіцитна анемія
Б. Аутоімунна гемолітична анемія
В. Фолієводефіцитна анемія
Г. Гіпопластична анемія
Д. Хронічна постгеморагічна анемія
№11
Хвора, 32 років, скаржиться на біль в попереку, потемніння сечі вранці,
запаморочення, загальну слабкість. Об’єктивно: шкірні покриви бліді з
жовтяничним відтінком, гепатоспленомегалія, АТ-110/70 мм рт.ст., пульс - 90
уд./хв. Аналіз крові: еритроцити - 3,2×1012/л, гемоглобін - 87
г/л, кольоровий показник - 0,81, лейкоцити - 4,5×109/л, еозинофіли
– 1%, базофіли – 1%, паличноядерні – 3%, сегментоядерні – 67%, лімфоцити – 24%,
моноцити – 4%, тромбоцити – 192×109/л, гіпохромія еритроцитів,
мікроцитоз. Загальний білірубін – 48 мкмоль/л. Проба Хема – позитивна. Реакція
сечі на залізо – позитивна. Діагноз?
А. Анемія Аддісона-Бірмера
Б. Хвороба Мінковського-Шоффара
В. Анемія гіпопластична
Г. Хвороба Маркіафави-Мікелі
Д. Анемія залізодефіцитна
№12
Жінка, 65 років, скаржиться на слабість, головокружіння, задишку, біль в
епігастральній ділянці, яка посилюється після їди в горизонтальному положенні, зниження
апетиту, періодично чорний стілець. 5 років тому виявлено грижу стравохідного
отвору діафрагми. Об’єктивно: блідість шкіри та слизових оболонок. Систолічний
шум над всіма точками при аускультації серця. В аналізі калу реакція на скриту
кров - позитивна. Аналіз крові: еритроцити -3,3×1012/л, гемоглобін
- 84 г/л, кольоровий показник - 0,76, ретикулоцити – 1%; лейкоцити - 3,9×109/л,
тромбоцити – 300×109/л, ШОЕ-25 мм/год., анізоцитоз,
пойкілоцитоз, залізо сироватки 8,0 мкмоль/л. Ваш діагноз?
А. Апластична анемія
Б. Хронічна постгеморагічна анемія
В. Гемолітична анемія
Г. Фолієводефіцитна анемія
Д. В12-дефіцитна анемія
№13
Хвора 36 років,
скаржиться на загальну слабість, головокружіння протягом двох місяців.
Вегетаріанка. Працює на птахофабриці протягом 9 місяців. Об’єктивно: шкіра
бліда, печінка та селезінка не збільшені. Лабораторні дані: гемоглобін – 89
г/л, еритроцити – 2,4×1012/л, залізо сироватки – 7,3 мкмоль/л.
Аналіз калу на сховану кров – негативний. За даними ФГДС – атрофічний гастрит. Які
умови потрібно виконати для профілактики даної анемії?
А. Проводити заміщуючу терапію при секреторній
недостатності шлунка
Б. Змінити роботу
В. Включити до раціону харчування м’ясо
Г. Обмежити фізичну активність
Д. Приймати полівітаміни
№14
Хвора 37 років, скаржиться на швидку втомлюваність, наростаючу слабкість,
серцебиття, задишку при фізичних навантаженнях. Відзначає тривалі та рясні
менструальні кровотечі. Об’єктивно: блідість шкіри та слизових оболонок;
ламкість нігтів, тахікардія, систолічний шум на верхівці. Аналіз крові: гемоглобін
– 80 г/л, еритроцити 3,1×1012/л, кольоровий показник – 0,77,
лейкоцити – 5,4×109/л, тромбоцити 180×109/л,
ШОЕ-22 мм/год, базофіли - 1%, еозинофіли - 5%, мієлоцити – 1%, паличкоядерні –
6%, сегментоядерні - 72%, лімфоцити - 25%, моноцити – 11%, анізоцитоз ++,
пойкілоцитоз ++. Ваш діагноз?
А. Апластична анемія
Б. Фолієводефіцитна анемія
В. Перніциозна анемія
Г. Гемолітична анемія
Д. Хронічна постгеморагічна анемія
№15
Хвора 25 р., госпіталізована у зв’язку з загальною слабкістю, шумом у
вухах, запамороченням. В анамнезі часті ангіни, пневмонії, кровотечі з носу,
ясен, маткові кровотечі. Періодично геморагічні висипки в ділянці живота та
стегон. В крові: еритроцити – 2,2×1012/л; гемоглобін – 65 г/л;
кольоровий показник – 0,88; лейкоцити – 3,2×109/л, тромбоцити
– 86×109/л, ШОЕ 28 мм/год, сироваткове залізо – 25 мкмоль/л. В
мієлограмі зменшення кількості мегакаріоцитів. Індекс дозрівання нейтрофілів -
1,5. Який діагноз є найбільш імовірним?
А. Гострий еритромієлоз
Б. Гіпопластична анемія
В. Гемолітична анемія
Г. Залізодифіцитна анемія
Д. Фолієводефіцитна анемія
Контрольні
запитання.
1. Дати визначення анемії.
2. Навести патогенетичну
класифікацію анемій.
3. Навести морфологічну
класифікацію анемій.
4. Навести класифікацію анемій
за кольоровим показником.
5. Дати визначення
залізодефіцитної анемії.
6. Навести перелік основних
причин розвитку залізодефіцитної анемії.
7. Охарактеризувати клінічні
синдроми при залізодефіцитній анемії.
8. Навести діагностичні критерії
залізодефіцитної анемії та латентного дефіциту заліза.
9. Визначити принципи лікування
залізодефіцитної анемії.
10.Дати визначення В12-дефіцитної
анемії.
11.Навести перелік основних
причин розвитку В12-дефіцитної анемії.
12.Охарактеризувати клінічні
синдроми при В12-дефіцитній анемії.
13.Навести діагностичні критерії
В12-дефіцитної анемії.
14.Визначити особливості
лікування В12-дефіцитної анемії.
15.Дати визначення
фолієводефіцитної анемії.
16.Навести характеристику
етіологічних факторів, клінічних симптомів та програми лікування
фолієводефіцитної анемії.
17.Дати визначення гемолітичної
анемії.
18.Охарактеризувати механізми
внутрісудинного та внутріклітинного гемолізу та перерахувати види анемій, при
яких зустрічається синдром гемолізу.
19.Навести загальні діагностичні
критерії синдрому гемолізу.
20.Визначити методи лікування
гемолітичного кризу.
21.Дати визначення
гіпопластичної анемії.
22.Навести перелік основних
причин розвитку гіпопластичної анемії.
23.Охарактеризувати клінічні
синдроми при гіпопластичній анемії.
24.Дати визначення синдрому
панцитопенії та описати лабораторні данні при цьому синдромі.
25.Навести перелік методів
лікування гіпопластичної анемії.
26.Визначити показання для
застосування стернальної пункції при анеміях.
27.Дати визначення гострої та
хронічної постгеморагічної анемії.
28.Визначити показання для
переливання крові та її компонентів при анеміях.
29.Описати методику визначення
групи крові та резус-фактору.
Практичні завдання.
1. Провести
курацію хворих з анеміями.
2. Визначити
програму обстеження.
3. Дати інтерпретацію
отриманим лабораторним методам дослідження.
4. Дати інтерпретацію
отриманим інструментальним методам дослідження
5. Виписати
рецепти щодо симптоматичної терапії .
Матеріали, що
рекомендовані для самопідготовки
1.
Хворостінка
В.М., Моїсеєнко Т.А., Журавльова Л.В. Факультетська терапія: Учбовий посібник /
За ред. проф. В.М. Хворостінки. - Х.: Факт, 2003. – 888 с.
2.
Окороков А.Н.
Диагностика заболеваний внутренних органов: Т. 4. Диагностика болезней системы крови. – М.: Мед. лит.,
2006. – 512 с.
3.
Окороков А.Н.
Лечение болезней внутренних органов Практ. руководство: в 3 т. Т. 3. Кн. 2. –
Мн.: Выш. шк., Витебск: Белмедкніга,
1997. – 480 с.
4.
Ш.М.Ганджа,
В.М.Коваленко, Н.М.Шуба та ін. Внутрішні хвороби. К.: Здоров”я, 2002. – 992 с.
5.
Гематология:
новейший справочник. /Под общ. ред. К.М. Абдулкадырова – М: Изд-во Эксмо, 2004.
– 928 с.
6.
Демидова
А.В. Анемии. – М.: МЕДпресс-информ, 2006. – 64 с.
7.
Бокарев И.Н.
Анемический синдром. – М.: Практическая медицина, 2006. – 128 с.
8.
Гайдукова
С.М., Виговська Я.І., Третяк Н.М. та ін. Гематологія і трансфузіологія: Підруч.
для студ. мед. ун-тів і лікарів / Під. ред. С.М.Гайдукової. - К.: ВПЦ "Три
крапки", 2001. - 747 с.
9.
ABC of haematology /Editor Provan D. - BMJ Books, 2003. – 75 p.
10.
Chisholm-Burns
M.A., Wells B.G., Schwinghammer T.L. et al. Pharmacotherapy principles &
practice. - The McGraw-Hill Companies, Inc., 2008. – 1671 p.
11.
Kasper
D.L., Braunwald E., Fauci A.S. et al. Harrison’s principles of internal medicine: 16th
edition. - The McGraw-Hill Companies, Inc., 2008. – 2783 p.